後遺障害等級一般論 脳損傷 脊髄損傷 上肢 下肢 神経症状
中枢神経と末梢神経の違い(弁護士法人小杉法律事務所監修)

この記事では、中枢神経と末梢神経の違いについて触れた後、主に脳神経を除く末梢神経損傷一般の発生原因や症状、治療方針等について整理しています。
→中枢神経系のうち、脊髄損傷についてはこちらの記事で詳細を整理しています。
→中枢神経系の脳損傷と、末梢神経系の脳神経損傷についてはこちらの記事で整理しています。
かなり長めの記事になってしまいましたので、目次部分で記載内容をざっとご確認いただき、必要なところをご覧いただければ幸いです。
また、末梢神経損傷には様々種類がありますが、それぞれの詳細は本記事「末梢神経損傷の関連記事」のリンク先で確認してくださいますようお願いします。
神経系
人体は多くの器官によって構成されています。これらの組織および機関は、関連もなしにただ組み合わされているわけではありません。各器官や組織が調整しあうことで、はじめて生物個体として恒常性(ホメオスタシス)を保って生存することができます。
※恒常性:生物が身体の外から受ける環境や内部の変化にかかわらず、身体の状態を一定に保つこと
その調整を行うメカニズムの一つがホルモンですが、もう一つのメカニズムが神経系です。
神経系は、脳と脊髄からなる中枢神経系と、中枢神経系と末梢の器官をつなぐ末梢神経系からなります。
中枢神経系
脳と脊髄からなり、運動、感覚、自律機能などの生体の諸機能を統括します。
→中枢神経系のうち、脊髄損傷についてはこちらの記事で詳細を整理しています。
→中枢神経系のうち、脳損傷についてはこちらの記事で整理しています。
末梢神経系
末梢神経系は機能的に、大脳からの運動指令を骨格筋などへ伝える運動神経、感覚受容器でとらえた情報を大脳などへ伝える感覚神経、内臓運動に働き、循環・体温・消化などの恒常性維持に係わる自律神経に分けられます。
※骨格筋:四肢や体幹を構成し、随意運動に係わる筋
※随意運動:自分の意志で行う運動
中枢から抹消へ情報を伝える経路を遠心路、末梢から中枢へ情報を伝える経路を求心路と言います。運動神経は遠心路、感覚神経は求心路になります。
末梢神経系は解剖学的に、中枢神経系のどこに出入りするかで脳神経と脊髄神経に開けられます。
脳神経は視覚、聴覚、嗅覚、味覚といった感覚系や顔面、頭頸部を支配し、脊髄神経は主に四肢・体幹を支配します。
→末梢神経系のうち、脳神経損傷はこちらの記事で整理しています。
脊髄神経の走行
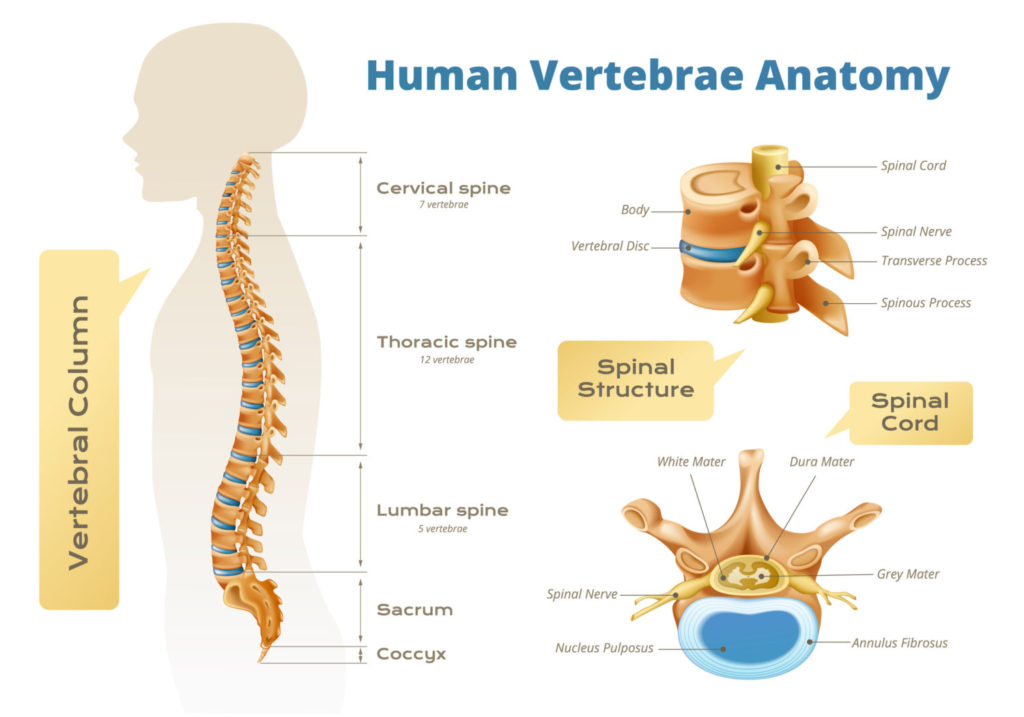
人体の脊柱は体幹の軸となる柱状の骨格で、椎骨(脊椎)と椎間板が上下に連結され形成されています。
※椎骨には、7個の頸椎(C1~7)、12個の胸椎(T1~12)、5個の腰椎(L1~5)、仙骨(5個の仙椎(S1~5))、尾骨(3~5個の尾椎(Co))があります。
※頸椎:Cervical spine ※胸椎:Thoracic spine ※腰椎:Lumbar spine ※仙骨:Sacrum ※尾骨:Coccyx
椎骨の基本形態は椎体(前側)(Vertebral body ↑図だと単に「Body」)と椎弓(後側)から構成され、椎体と椎弓の間には椎孔という穴が開いています。
椎骨と椎間板(vertebral disc)が上下に連結されて脊柱になりますが、椎骨の椎孔が上下に積み重なってできている管腔が脊柱管といいます。
脳の延髄に続く脊髄(Spinal cord)(中枢神経系)は、径約1cm、長さ約40cmの円柱状の構造物で、脊柱管の中に納まっています。
脊髄は頸髄(C1~8)、胸髄(T1~12)、腰髄(L1~5)、仙髄(S1~5)の計31の髄節が連なってできています。
脊髄神経は1つの髄節から左右1対出るため、脊髄神経も頸神経(C1~8)、胸神経(T1~12)、腰神経(L1~5)、仙骨神経(S1~5)、馬尾神経(Co)の計31対からなっています。
※例えば、第1頸椎、第1頸髄、第1頸神経(神経根)はすべて「C1」と呼ばれます。このため、「C1」と言った時、椎骨、脊髄(髄節)、脊髄神経(神経根)のうちどれを指すのかは、その病態や文脈から推測する必要があります。
椎骨と椎骨の間には椎間孔という穴が左右に開いていますが、脊柱管内の脊髄(中枢神経系)から椎間孔を通って左右31対の脊髄神経(Spinal Nerve)(末梢神経系)がでています。
※詳細には、脊髄の前角から前根が、後角から後根がでて、合流後に椎間孔を通過します。後根には椎間孔の手前に後根神経節と呼ばれる部位があります。
脊髄から伸びる脊髄神経は、神経根、神経叢などを経て末梢神経として体の抹消に至ります。
椎間孔の外に出た脊髄神経はすぐに前枝と後枝に分かれますが、複数の髄節由来の前枝が分岐と吻合を繰り返して形成するのが神経叢、神経叢で混ざり合った複数の神経線維がさらに分岐して身体の抹消に伸びているのが末梢神経です。
神経叢には、頸神経叢、腕神経叢、腰神経叢、仙骨神経叢があります。※叢:そう
頸神経叢はC1~4までの脊髄神経、腕神経叢はC5~T1までの脊髄神経、腰神経叢はT12~L4の脊髄神経、仙骨神経叢はL4~S4の脊髄神経の前枝で構成されます。
※T2~12においては神経叢は形成されません。
腕神経叢から分岐する主な抹消神経としては、腋窩(えきか)神経、橈骨神経、筋皮神経、正中神経、尺骨神経があり、上肢に分布します。
仙骨神経叢を構成するL4~S3の脊髄神経は坐骨神経の由来となる神経ですが、坐骨神経からはさらに腓骨神経や橈骨神経という末梢神経が分布し、下肢に分布します。
ニューロン
神経系(中枢神経系+末梢神経系)の機能の中心を担います。
細胞体と神経突起(樹状突起と軸索)から構成されますが、軸索は神経線維ともよばれます。
神経の情報・指令は電気的興奮(活動電位)としてニューロンの軸索を伝わり(伝導)、シナプスで神経伝達物質を介して科学的に他のニューロンに伝わります。
骨格筋などの横紋筋を支配するニューロンを運動ニューロン、末梢の感覚受容器から感覚情報を中枢に伝えるニューロンを感覚ニューロンといいます。
受容器・効果器
末梢神経は体の隅々まで分布して、受容器や効果器につながり、ニューロンの軸索を通じて情報の伝導・伝達を行います。
受容器
受容器の中には体が感じる感覚を感知する感覚器があります。
感覚器としては視覚に対応する眼や嗅覚に聴覚に対応する耳、皮膚の動きや関節の動きなどを感知する皮膚や筋肉などがあります。
感覚器は末梢神経→神経叢→神経根→脊髄→脳と、求心路を通じて感覚を伝えます。
効果器
効果器は逆に、脳→脊髄→神経根→神経叢→末梢神経と、遠心路を通じて脳の命令を受け取り実行する器官です。
代表的な効果器は筋肉です。大脳の「筋肉を収縮させよ」という命令が運動ニューロンを通じて末梢神経系を伝わり、動かしたい筋肉が収縮します。
末梢神経の構造
抹消神経は多数の神経線維が集合して形成されています。
神経線維の構造を中心部から外側に向けて順番に書いてみると、次のようになります。
軸索<髄鞘(schwann細胞)<神経内膜
※髄鞘がない神経線維(無髄神経線維)もあります。
このような構造の神経線維が多数集まって神経周膜でつつまれて神経束を形成し、さらにいくつかの神経束が集まって神経上膜でつつまれたものが神経幹であり、これが末梢神経の全体像です。
まとめると、↓のようなイメージです。
神経線維(軸索<髄鞘<神経内膜)→複数集まり神経周膜でつつまれて神経束→複数集まり神経上膜でつつまれて神経幹
末梢神経損傷による症状
末梢神経には運動神経、感覚神経、自律神経といった機能的に異なる繊維が含まれます(ただし、部位によって含まれる繊維は異なります。)。
末梢神経が損傷を受け刺激伝導が障害されると、運動麻痺、感覚障害、自律神経障害のうち単一あるいは複数の症状が発生します。
運動麻痺:筋力低下・筋委縮など
感覚障害:手足のしびれ感、感覚鈍麻など
自律神経障害:発刊障害、血流障害、栄養障害、暴行直腸障害など
末梢神経損傷の原因
(標準整形外科学第15版(医学書院)、885~886頁)
閉鎖性損傷と開放性損傷に大別されます。
閉鎖性損傷
牽引、圧迫、挫滅、虚血、瘢痕形成による絞扼、電撃傷や放射線障害などにより生じます。
病態は損傷原因と外力の程度により、一過性神経伝導障害から神経断裂まで様々で、それらが混在していることも多いです。
牽引損傷の代表的なものが、オートバイ事故の際に生じることが多い腕神経叢損傷です。
その他日常診療で遭遇する機会が多いものと言われるのは、骨折や脱臼により生じる牽引・圧迫損傷、泥酔や睡眠薬の多量内服後の睡眠中など体表外からの圧迫により生じる橈骨神経麻痺や総腓骨神経麻痺などです。
開放性損傷
ガラスや刃物などによる切創、刺創の頻度が高く、その多くが神経断裂です。
末梢神経損傷の診断・検査
(標準整形外科学第15版(医学書院)、886~890頁)
運動麻痺
末梢神経に損傷が生じた場合、損傷部以遠の支配筋には運動麻痺を生じます。
徒手筋力テスト
最も簡便かつ重要な検査で、0(全く動かない)~5(強く動かすことができる)の6段階で評価されます。
筋電図法
筋細胞の電位の変化を測定することで被検査筋の麻痺の有無や程度、さらに麻痺の原因が筋原性か神経原性かを判断することができます。
筋電図検査は表面筋電図と針筋電図に大別されますが、通常は後者の針電極を被検査筋に直接刺入する検査が行われます。
通常の針筋電図検査では、針刺入時、安静時、最小随意運動時、最大随意運動時の4つの相で電位を記録します。
運動神経伝導検査
末梢神経を電気刺激し、その支配筋の収縮により生じる誘発電位(M波)を記録します。異なる2つの高位で神経を刺激した後にM波が出現するまでの時間の差で、刺激部位間の距離を割ることで運動神経伝達速度がわかります。
神経が障害された場合は、この速度が低下します。必ず左右の計測を行い、その差を比較することが重要だと言われます。
感覚障害
感覚障害は末梢神経障害の重要な症状ですが、その評価は患者の主観による影響を強く受けることが考慮されるべきだといわれます。
ティネル(Tinel)徴候
神経の切断により、切断部より末梢ではウィラー変性が生じ、軸索や髄鞘は一度消失します。時間経過とともに中枢断端から再生軸索の萌芽が生じ、再生した有髄軸索は徐々に髄鞘に覆われます。先端の髄鞘に囲まれていない部分を皮膚上から叩打すると、神経の支配域に放散痛やしびれ感がでます。これをティネル徴候と言います。
感覚神経伝導検査
手指や足趾を刺激して近位の神経幹で電位を記録する順行測定法と、神経幹を刺激し遠位の手指・足趾で電位を記録する逆行測定法の2つがあります。
自律神経障害
末梢神経が損傷を受けると、同時に、発汗、血管運動、栄養などの自律神経機能の障害も生じます。
発汗障害
皮膚汗腺からの発汗低下により皮膚が乾燥した状態になります。
血管運動
急性期では血流が増加し、皮膚の紅潮と皮膚温の上昇がみられます。
慢性期では血管収縮が生じて皮膚の蒼白や皮膚温の低下がみられます。
検査法としては、サーモグラフィーによる検査法が行われます。
栄養障害
栄養障害が生じると皮膚表面が委縮し、指紋が不明瞭になり、皮下の脂肪組織や結合組織も委縮します。
ほかに爪の委縮や単純X線にて骨委縮を認めることもあります。
末梢神経損傷の分類と治療方針
(標準整形外科学第15版(医学書院)、884~885頁)
一過性神経伝導障害
器質的異常はないが髄鞘にごく軽度の異常があるのみで、軸索には異常がない状態をいいます。
具体例として、正座後のしびれや運動障害などがあります。
神経の回復には、損傷部からの再生神経の伸長を必要としないため、感覚障害や筋の麻痺はほぼ完全に自然回復します。
回復に要する時間は髄鞘の損傷程度により、数分~数週を要します。
軸索断裂
軸索が断裂し損傷部から遠位で軸索や髄鞘は変性に陥ります(ウォラー変性)。しかし、神経内膜の損傷はないため損傷部の近位から再生軸索の伸長が始まり、最終的に終末目的器官に正しく到達します。
ですので、麻痺は正常に近い状態まで自然回復する可能性があります。
ただ、回復が遅い例もあり、このような場合には神経剥離術を行う場合もあります。
神経断裂
肉眼的に神経幹ないしは神経束が断裂し、神経すべての構造体の連続性が絶たれた状態です。
自然回復は期待できず、神経縫合術や神経移植術を行う必要があります。
末梢神経損傷の手術
(標準整形外科学第15版(医学書院)、890~893頁)
開放性神経断裂に対しては、原則として受傷後6~8時間以内であれば、直ちに一時的神経修復を行います。
しかし、創汚染が高度であったり他の組織損傷を伴ったりする場合、または神経の欠損を認めた場合には神経の断端部に対するマーキングなどの必要最低限の処置を行い、二次的に神経に対する処置を行います。この場合も、神経を含めた損傷部の瘢痕が高度になる前の2週間以内に、二次的処置を行うことが望ましいと言われます。
神経剥離術
神経周囲の瘢痕や腫瘍など圧迫性病変から神経を剥離する手術で、通常は連続性のある不全損傷に対し行われます。
神経縫合術
神経断裂や肉眼的には有連続でも断裂間隙の瘢痕や神経腫の切除が必要な場合に、神経縫合が必要になります。
神経移植術
神経欠損部が長く、緊張のない状態で神経縫合術が困難な場合、神経移植術が行われます。
移植神経は、採取後の神経脱落所見が比較的少ない非腹神経、前腕の皮神経などが用いられます。
人工神経移植術
末梢神経がもつ自己修復能を利用し、神経欠損部を人工の筒状構造物(人工神経)で橋渡しすることで、その両端から神経組織がチューブ内に伸長し結合するというコンセプトに基づきます。最終的には、中枢より伸びてきた軸索がチューブ内組織を通り抜け、末梢に到達して神経組織が再生し機能を持ちます。
しかし、再建可能な欠損の長さには限界があり、現在は40mm程度の欠損までにその使用が推奨されています。
神経移行術
近年、腕神経叢損傷など高位での神経損傷や神経欠損が大きい症例に対して行われるようになってきました。
神経縫合術や神経移植術が困難な場合、他の性状な神経を切断して、その神経の遠位端に損傷神経の近位端を縫合します。
機能再建術
受傷後6か月以上経過した陳旧例や高齢者の場合などは、神経に対する手術を行っても良好な機能回復は望めません。
このような症例には、麻痺筋に近接する腱常筋や腱を移行することで、機能の回復を図ります。
末梢神経損傷後に認定されうる後遺障害
自賠責保険に関する法令である自動車損害賠償保障法施行令の別表に示される後遺障害として、以下のようなものが予想されます。
神経症状
損傷部位に疼痛やしびれ等の症状が残存した場合です。
| 別表第二第12級13号 | 局部に頑固な神経症状を残すもの |
| 別表第二第14級9号 | 局部に神経症状を残すもの |
機能障害
末梢神経麻痺の影響で身体の関節に可動域制限が出た場合です。
抹梢神経麻痺に係る等級の認定は、原則として、損傷を受けた神経の支配する身体各部の器官における機能障害に係る等級を適用し、審査時に参照される可動域は自動値になります(とはいえ、事案にもよりますが、末梢神経損傷の発生を立証しにくいケースも多くありますので、念のため他動時での測定結果も残しておくべきだと考えます。)。
上肢に運動麻痺がでれば上肢の機能障害、下肢に運動麻痺がでれば下肢の機能障害です。
このページでは上肢、手指、下肢、足指の機能障害について整理します。
→上肢、手指、下肢、足指の区別等ついてはこちらの記事で整理しています。
上肢の機能障害
| 別表第二第5級6号 | 1上肢の用を全廃したもの |
| 別表第二第6級6号 | 1上肢の3大関節中の2関節の用を廃したもの |
| 別表第二第8級6号 | 1上肢の3大関節中の1関節の用を廃したもの |
| 別表第二第10級10号 | 1上肢の3大関節中の1関節の機能に著しい障害を残すもの
→患側の関節可動域が健側の1/2以下に制限されたもの |
| 別表第二第12級6号 | 1上肢の3大関節中の1関節の機能に障害を残すもの
→患側の関節可動域が健側の3/4以下に制限されたもの |
※「上肢の用を全廃したもの」とは、肩関節・ひじ関節・手関節の3大関節のすべてが強直し、かつ、手指の全部の用を廃したものをいいます。
また、上腕神経叢の完全麻痺もこれに含まれます。
なお、「強直」とは、完全強直または完全強直に近い状態にあるものをいいます。
※「関節の用を廃したもの」とは、関節が完全強直または完全強直に近い状態となったもの、関節の完全弛緩性麻痺または完全弛緩性麻痺に近い状態になったものを言います。
「完全強直」したものとは、関節の可動域が全くないものをいい、「完全強直に近い状態」になったものとは、原則として、健側の関節可動域の10%程度以下に制限されているものをいいます。
また、「完全弛緩性麻痺に近い状態」にあるものとは、他動では可動するものの、自動では健側の関節可動域の10%程度以下となったものをいいます。
この「10%程度」とは、健側の関節可動域の10%に相当する角度を5度単位で切り上げて計算されます。
なお、関節可動域が10度以下に制限されている場合は全て「これに近い状態」として取り扱われます。
手指の機能障害
| 別表第二第7級7号 | 1手の5の手指又はおや指を含み4の手指の用を廃したもの |
| 別表第二第8級4号 | 1手のおや指を含み3の手指の用を廃したもの又はおや指以外の4の手指の用を廃したもの |
| 別表第二第9級13号 | 1手のおや指を含み2の手指の用を廃したもの又はおや指以外の3の手指の用を廃したもの |
| 別表第二第10級7号 | 1手のおや指又はおや指以外の2の手指の用を廃したもの |
| 別表第二第12級10号 | 1手のひとさし指、なか指又はくすり指の用を廃したもの |
| 別表第二第13級6号 | 1手のこ指の用を廃したもの |
| 別表第二第14級7号 | 1手のおや指以外の手指の遠位指節間関節を屈伸することができなくなったもの |
※「手指の用を廃したもの」
おや指では中手指節関節(MP)または指節間関節(IP)、他の四本の指では、中手指節関節(MP)または近位指節間関節(PIP)に著しい運動障害を残すものを、「手指の用を廃したもの」として取り扱います。
著しい運動障害を残すものとは、患側の関節可動域が健側の1/2以下になったものをいいます。
また、おや指では、橈側外転または掌側外転のいずれかが健側の1/2以下になったものも「著しい運動障害を残すもの」として取り扱います。
さらに、手指の末節の指腹部および側部の深部感覚および表在感覚が完全に脱失したものも「手指の用を廃したもの」として取り扱います。このことは、医学的に当該部位を支配する感覚神経が断裂し得ると判断される外傷を負った事実を確認するとともに、筋電計を用いた感覚神経伝導速度検査を行い、感覚神経活動電位(SNAP)が検出されないことを確認することによって認定します。
※遠位指節間関節(DIP関節)に関連した後遺障害は14級のみで、親指以外の4本すべて、ということですので認定のハードルは高いです。
下肢の機能障害
| 別表第二第5級7号 | 1下肢の用を全廃したもの |
| 別表第二第6級7号 | 1下肢の3大関節中の2関節の用を廃したもの |
| 別表第二第8級7号 | 1下肢の3大関節中の1関節の用を廃したもの |
| 別表第二第10級11号 | 1下肢の3大関節中の1関節の機能に著しい障害を残すもの
→患側の関節可動域が健側の1/2以下に制限されたもの |
| 別表第二第12級7号 | 1下肢の3大関節中の1関節の機能に障害を残すもの
→患側の関節可動域が健側の3/4以下に制限されたもの |
※「下肢の用を全廃したもの」とは、股関節・ひざ関節・足関節のすべてが完全強直またはこれに近い状態になったものをいいます。なお、この状態に、さらに足指の欠損または機能障害が加わっているものも下肢の用を全廃したものとして取り扱います。
※「関節の用を廃したもの」とは、関節が強直したもの、関節の完全弛緩性麻痺またはこれに近い状態にあるものを言います。ここにいう強直についての考え方など、詳細な説明は上肢の場合と同様です。
足指の機能障害
| 別表第二第7級11号 | 両足の足指の全部の用を廃したもの |
| 別表第二第9級15号 | 1足の足指の全部の用を廃したもの |
| 別表第二第11級9号 | 1足の第1の足指を含み2以上の足指の用を廃したもの |
| 別表第二第12級12号 | 1足の第1の足指又は他の4の足指の用を廃したもの |
| 別表第二第13級10号 | 1足の第2の足指の用を廃したもの、第2の足指を含み2の足指の用を廃したもの又は第3の足指以下の3の足指の用を廃したもの |
| 別表第二第14級8号 | 1足の第3の足指以下の1又は2の足指の用を廃したもの |
※「足指の用を廃したもの」
足指骨折の場合で整理すると、第1指では中足指節関節(MTP関節)か指節間関節(IP関節)に、第2指~第5指では中足指節関節(MTP関節)か近位指節間関節(PIP関節)に著しい運動障害を残す場合です。「著しい運動障害」とは、患側の運動可動域が健側の1/2以下になったものをいいます。
末梢神経損傷の関連記事
上記では末梢神経損傷について一般的な事柄を整理しましたが、末梢神経損傷には様々ありますので、詳細はこちらのリンク先でご確認いただければ幸いです。
腕神経叢損傷
橈骨神経麻痺
尺骨神経麻痺
正中神経麻痺(手根管症候群含む)
デグロービング損傷
腓骨神経麻痺
脛骨神経麻痺
crsp(複合性局所疼痛症候群)
rsd(反射性交換神経性ジストロフィー)
カウザルギー
高エネルギー外傷
→末梢神経損傷の原因になりうる高エネルギー外傷についてはこちらの記事で整理しています。
弁護士に相談を

交通事故や労災事故等で受傷し末梢神経を損傷した場合、損害賠償請求を加害者側に対し適切に行うために、損傷の部位や態様を把握し、残存した後遺障害についての立証資料を適切に収集していく必要があります。弁護士法人小杉法律事務所の所属弁護士による無料相談を是非ご活用ください。
 弁護士
弁護士